42.000 patiënten profiteren van maximering bijbetalingen
GVS-bijbetalingen sinds 2019 maximaal € 250 per jaar per verzekerde
In het geneesmiddelenvergoedingssysteem (GVS) geldt voor sommige geneesmiddelen die zijn opgenomen in het verzekerde basispakket, dat een eigen bijdrage verschuldigd is, ook wel GVS-bijdrage genoemd. Dat is alleen het geval bij onderling vervangbare geneesmiddelen als de fabrikant een inkoopprijs hanteert die uitkomt boven de door de overheid vastgestelde vergoedingslimiet voor dat geneesmiddel. Het verschil tussen de officiële inkoopprijs en die limiet komt voor rekening van de gebruiker.
Uit cijfers van de SFK blijkt dat methylfenidaat en dexamfetamine, beide bij ADHD toegepast, in 2019 verantwoordelijk waren voor respectievelijk 33% en 11% van het totaal aan eigen bijdragen. Eigen bijdragen moeten niet worden verward met het algemene eigen risico dat geldt voor de zorgverzekering; ze komen er bovenop. 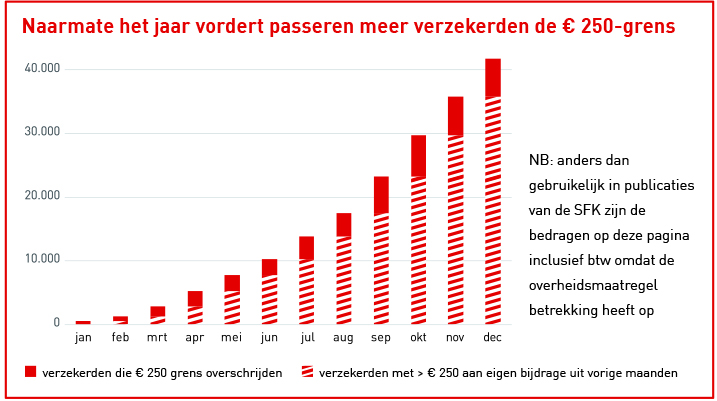
Ongeveer 2,1 miljoen patiënten gebruikten in 2019 een geneesmiddel waarvoor een eigen bijdrage was verschuldigd. Gemiddeld moesten ze ongeveer € 24 per jaar bijbetalen, maar de variatie is erg groot. De jaar-bedragen varieerden van enkele centen tot, in enkele gevallen, bijna € 70.000. Voor ongeveer 42.000 pa-tiënten – dat is 2% van alle bijbetalers – kwam het totaalbedrag aan eigen bijdragen uit boven de € 250 per jaar. Die groep mensen profiteerde van de maatregel die de overheid per 2019 invoerde.
Gemaximeerd
Om stapeling van eigen bijdragen in de zorg te beperken, heeft het huidige kabinet besloten om gedurende deze regeringsperiode maxima in te voeren. Voor de farmaceutische zorg geldt vanaf 2019 een maximum van € 250 aan eigen bijdragen per persoon per jaar.
Overigens kwamen in de jaren vóór 2019 niet alle eigen bijdragen voor rekening van de gebruiker. Sommige fabrikanten wilden, vaak vanuit internationaal perspectief, de inkooprijs van hun geneesmiddel niet verlagen tot onder de vergoedingslimiet, en wilden tegelijkertijd ook niet de pa-tiënten de dupe laten worden van dat beleid. Daartoe zijn terugbetaalregelingen ingevoerd waarbij patiënten worden gecompenseerd voor de eigen bijdrage.
Ook fabrikanten profiteerden van de maximering. Met uitzondering van een aantal producten waarvan de fabrikanten de prijs per januari 2019 verlaagden, liepen die terugbetaal-regelingen in 2019 gewoon door.
Omdat patiënten nog maar maximaal € 250 aan eigen bijdragen zelf hoefden te betalen, hoefden de fabrikanten de patiënten nog maar voor maximaal € 250 te compenseren. Het meerdere aan eigen bijdrage kwam vanaf 2019 alsnog voor rekening van de zorgverzekeraars, terwijl dat in eerdere jaren door de fabrikanten werd opgehoest.

Jammer dat SFK geen vergelijk met 2018 gemaakt heeft.
De titel van het verhaal zou ook kunnen zijn: 17 miljoen (-/- 42.000) mensen zijn gedupeerd door de wijziging in de vergoeding van de EB. De lachende derde is de industrie (als telkens weer). Deze laatste is alweer de hort op om meer bij betalers in de markt te zetten de eerste 250 euro vergoeden en verder te incasseren.
Verder ben ik wel erg benieuwd naar welk medicijn (combinatie) €70.000,- aan bijbetaling kan genereren.
Eigenlijk is het vreemd dat er sowieso voor gekozen is de EG af te toppen. De GVS zou berekend zijn op de prijs van de omliggende landen en/of op de wenselijkheid ten opzichte van alternatieven. Dus of de overheid heeft zijn werk op economisch vak niet goed gedaan of de op het farmacotherapeutische.
In beide gevallen zijn de gebruikers de dupe.
Fons van Nunen